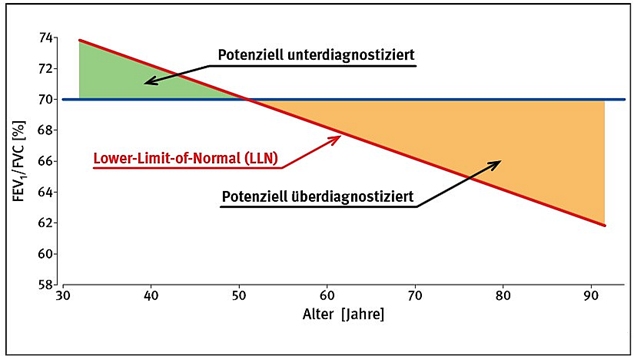
Abbildung 1: Vergleich der Diagnose einer Obstruktion durch eine starre FEV1/FVC-Ratio (blaue Linie) im Vergleich zur Verwendung einer altersjustierten Solluntergrenze (LLN, rote Linie). Quelle: Mannino et al. 2007
Die Software „Lungenfunktion“ als Teil der kardiopulmonaren Plattform „custo diagnostic“ bietet neben den bekannten Referenzwerten der Europäischen Gemeinschaft für Kohle und Stahl (EGKS) und anderen seit der Version custo diagnostic 4.3 auch die Referenzwerte der Global Lung Initiative (GLI).
Der Referenzwerte nach GLI zeichnen sich durch folgende Vorteile aus: Die zugrunde liegende Auswahl an Probanden ist hinsichtlich ihres Alters, Geschlechts und ihres Gesundheitszustands repräsentativer als bei vorangegangen Referenzwertautoren. So wurde aufgrund des umfang-reichen Gesamtkollektivs (nahezu 100.000 Probanden) ein gleitender Übergang zwischen Kindes- und Erwachsenenalter (Alter zwischen 3 und 95 Jahren) erzielt. Ferner wurden die mathematischen Verfahren zur Bestimmung der Sollmittelwerte optimiert und damit ihre Aussagekraft bezüglich statistischer Abweichungen erhöht.
In der vorliegenden custo diagnostic news sollen die Hintergründe erläutert werden, die es notwendig gemacht haben neue Referenzwerte einzuführen. Exemplarisch werden dazu die Stärken und Schwächen von GLI und EGKS miteinander verglichen und diskutiert, sowie die Umsetzung der GLI-Referenzwerte in custo diagnostic dargestellt.
Die Spirometrie ist eine wichtige und weltweit gebräuchliche Untersuchungsmethode zur Beurteilung der Lungenfunktion. Im Zuge einer Lungenfunktionsprüfung werden Atemstromstärken und Lungenvolumina gemessen und grafisch im Spirogramm dargestellt. Ziel der Spirometrie ist es Art und Status einer Lungenerkrankungen zu diagnostizieren, den Verlauf der Erkrankung zu kontrollieren und die Therapieerfolge zu dokumentieren. Liegt eine Erkrankung vor, geht es zunächst darum zwischen den beiden Hauptgruppen der Lungenerkrankungen zu unterscheiden:
Zur Beurteilung der Lungenfunktion eines Patienten werden aus der Atemstromstärke und dem Lungenvolumen definierte Messgrößen abgeleitet. Die wichtigsten diagnostischen Größen der Spirometrie sind die Vitalkapazität (VC), die Inspiratorische Vitalkapazität (IVC), die Forcierte Exspiratorische Vitalkapazität (FVC) und das Forcierte Exspiratorische Volumen, dass innerhalb einer Sekunde ausgeatmet werden kann (FEV1). Das Ergebnis wird in Litern angeben und ist auf Körpertemperatur und den vollständig wassergesättigten Umgebungsdruck normiert (BTPS – body temperature, pressure saturated).
Diese volumen- und zeitabhängigen Messgrößen sind individuell und hängen vom Geschlecht, der Körpergröße, dem Alter sowie der ethnischen Zugehörigkeit und dem Gesundheitszustand der untersuchten Person ab. Um die Messergebnisse eines Patienten mit den Durchschnitts-werten eines repräsentativen Kollektivs zu vergleichen, werden Referenzwerte, die Sollwerte, herangezogen. Die Zuverlässigkeit dieser Sollwerte ist für die Beurteilung des Zustands eines Patienten von größter Bedeutung, denn von Ihnen ist abhängig, ob die Situation bei einem Patienten als gesund oder pathologisch einzustufen ist.
Während für die praktische Durchführung einer Lungenfunktionsprüfung klare Vorgaben und Standards durch die Fachgesellschaften, (z.B. Deutsche Gesellschaft für Pneumologie, European Respiratory Society, American Thoracic Society) gegeben sind, herrscht bei der Auswahl der Referenzwerte eine erhebliche Bandbreite, die immer wieder Anlass für intensive Fachdiskussionen liefert. Seit den 1970er Jahren werden in Deutschland für die Beurteilung der Lungenfunktion häufig die Referenzwerte der Europäischen Gemeinschaft für Kohle und Stahl (EGKS) verwendet. Aus zahlreichen Messwerten wurde hier für jede lungenspezifische Kenngröße eine Berechnungsformel abgeleitet, aus der wiederum Sollwerte für jede Messgröße berechnet wurden (Lehnert et al. 2015).
Die Referenzwerte nach EGKS galten lange Zeit als der Goldstandard, obwohl man sich ihrer Einschränkungen durchaus bewusst war, welche nach Marek & Marek 2009 sind:
Aus diesem Grund gründete die European Respiratory Society (ERS) die Global Lung Function Initiative (GLI), mit dem Ziel neue Referenzwerte zur Lungenfunktion zu erstellen und zu etablieren.
In 72 Zentren aus 33 Ländern wurden Messergebnisse in die Datenbank der GLI gespeist, in der sich qualitätsgeprüfte Messdaten von annähernd 100.000 gesunden, nichtrauchenden Personen im Alter zwischen 3 und 95 Jahren befinden (s.a. http://www.lungfunction.org). Damit wird ein deutlich breiterer Altersbereich abgedeckt, als es bei den Daten der EGKS der Fall war. Ferner wurde ein höherer Anteil von Frauen (55,3 %) als bei EGKS berücksichtigt sowie neben der kaukasischen Bevölkerung auch andere ethnische Gruppen. Basierend auf umfangreichen Messdaten wurden Formeln entwickelt, mit denen sich individuelle Erwartungswerte für die unterschiedlichen Funktionsparameter berechnen lassen (Quanjer et al. 2012).
Die Einführung der neuen GLI-Referenzwerte betrifft alle Anwendungsbereiche der Lungenfunktionsdiagnostik und sie finden ebenfalls Verwendung bei der Auswertung von Studien, der Bewertung von Lungenfunktionsdaten im Bereich der Vorsorge sowie bei der Begutachtung berufsbedingter Erkrankungen (Lehnert, et al. 2015).
Der Ansatz der GLI zeichnet sich durch die folgenden Innovationen und durch eine Reihe von Unterschieden (s.a. Tabelle 1) zu den Sollwerten der EGKS aus:
Bisher war es bei EGKS übliche Praxis, einen Lungenfunktionswert dann als pathologisch zu betrachten, wenn er weniger als 80 % des Sollwertes beträgt. Dies erscheint aber nur für Patienten bis zum 40. Lebensalter vertretbar. Der untere Grenzwert, der über die Beurteilung "normal" oder "pathologisch" entscheidet (auch Lower Limit of Normal (LLN) genannt), liegt z.B. bei 80-Jährigen unterhalb von 70 % des alten Sollwertes, was früher also fälschlich als pathologisch angesehen wurde.
Gemäß diesen Daten ist die Grenze zwischen "normal" und "pathologisch", ausgedrückt in Prozenten des Sollwertes, altersabhängig. Daher wurde ein Parameter gesucht, der diese Grenze altersunabhängig beschreibt. Dies ist der sogenannte "z-Score", der alters- und geschlechtsunabhängig angibt, wie weit der gemessene Wert vom Mittelwert und von der unteren Normalgrenze (LLN) abweicht.
Tabelle 1: Unterschiede zwischen GLI und EGKS- Sollwerten (nach: Criée et al., 2015)
Vergleichskriterium | EGKS | GLI |
FVC und FEV1 im mittleren bis höheren Lebenshalter | Bis zu 10% niedriger als GLI | Bis zu 10 % höher als EGKS |
Ethnische Gruppenzugehörigkeit | Wird nicht berücksichtigt | Wird berücksichtigt |
Streuung der Messwerte | Wird nicht berücksichtigt | Variiert ja nach Alter: - 15-45 Jahre gering - >45 Jahre zunehmend |
Grenzwerte | Statisch, i.d.R. gilt 80% unter Sollwert als pathologisch | Dynamisch, durch separate Errechnung des Normalwerts und des unteren Grenzwerts (engl.: LLN – lower limit of normal) |
Referenzgleichungen | „einfacher“ | „komplexer“ (s.a. www.lungfunction.org) |
Zur Diagnose einer obstruktiven Ventilationsstörung wird jeweils ein individueller Sollmittelwert für den FEV1/FVC-Quotient der untersuchten Person abgeleitet. Liegt der Quotient der ermittelten Parameter FEV1und FVC unterhalb des LLN, wird der Befund als klinisch auffällig oder pathologisch eingestuft und gibt Anlass zu weiterer Diagnostik.
Will man die Streubreiten der Normalwerte berücksichtigen, kommt man zu Perzentilen, die den Bezug des Untersuchungsergebnisses zu seiner statistischen Normalverteilung in Prozentschritten herstellen. LLN und Perzentilen lassen sich korrelieren, so wurde das 5%-Perzentil als die pathologische Grenze des LLN angesetzt (was einem Z-score von -1,645 entspricht). In der Leitlinie zur Spirometrie (Criée et al, 2015) wird daher die Schweregradeinteilung nicht wie früher gewohnt in Prozent des Sollwertes empfohlen sondern eine Einteilung nach dem z-Score. Als Entscheidungskriterium in Reihenuntersuchungen empfiehlt die GLI als LLN das 2,5. Perzentil. Als Kriterium zur klinischen Beurteilung von Erkrankten wird das 5. Perzentil als LLN für akzeptabel gehalten. Der Gebrauch des LLN als Entscheidungskriterium unterscheidet sich von der bislang gängigen Praxis, in der beispielsweise eine obstruktive Ventilationsstörung festgestellt wurde, wenn der FEV1/FVC-Quotienten kleiner als 0,7 war. Ein fixes Limit von 0,7 lässt die deutliche physiologische Abhängigkeit des FEV1/FVC-Quotienten vom Alter des Untersuchten unberücksichtigt. Besonders bei jungen und alten Personen sind deutliche Unterschiede bei der klinischen Beurteilung zu erwarten (s. a. Abb. 1).

Abbildung 1: Vergleich der Diagnose einer Obstruktion durch eine starre FEV1/FVC-Ratio (blaue Linie) im Vergleich zur Verwendung einer altersjustierten Solluntergrenze (LLN, rote Linie). Quelle: Mannino et al. 2007
Wie die praktische Durchführung der Spirometrie zu bewerkstelligen ist, wird in der aktuellen Leitlinie zur Spirometrie (Crieé et al., 2015) ausführlich beschrieben. Um eine aussagekräftige Flussvolumenkurve am Spirometer zu erzeugen, ist gut geschultes Personal sowie die motivierte Mitarbeit der untersuchten Person notwendig. Bestimmte Qualitätskriterien müssen ebenfalls beachtet werden, so werden üblicherweise mindestens drei Messungen hintereinander durchgeführt, die den Qualitätskriterien der American Thoracic Society entsprechen (Miller et al. 2005). Der beste Versuch wird beurteilt. Die wichtigsten Kenngrößen der Spirometrie sind in Tabelle 2 aufgelistet.
Tabelle 2: Wichtige Kenngrößen der Spirometrie
Kenngröße | Abk. | Erklärung |
Vitalkapazität | VC | Das Lungenvolumen, das nach maximaler Einatmung maximal ausgeatmet werden kann (3,3 bis 4,9 Liter Luft). |
Inspiratorische Vitalkapazität | IVC | Das Lungenvolumen, das nach maximaler Ausatmen auf einmal eingeatmet werden kann (etwa 3,5 Liter Luft). |
Forcierte exspiratorische Vitalkapazität | FVC | Das Lungenvolumen, das nach maximaler Einatmung (Inspiration) auf einmal forciert ausgeatmet werden kann. |
Einsekundenkapazität | FEV1 | So wird das Volumen bezeichnet, das bei maximaler Einatmung in einer Sekunde maximal ausgeatmet werden kann (min. 70 Prozent der Vitalkapazität) |
Maximale Atemstromstärke | PEF | Beschreibt den stärksten aus den Lungen ausgestoßene Luftstrom am Beginn einer starken Ausatmung (max. 600 l/min) |
Mittlere Atemstromstärke | MEF (75%, 50%, 25%) | Exspiratorischer Fluss bei 25/50/75 % der FVC. Es ist die maximale exspiratorische Atemstromstärke bei 25/50/75% im Thorax befindlicher Vitalkapazität, d. h., wenn bereits 75/50/25 % der Vitalkapazität ausgeatmet sind. |
Atemzugvolumen | AZV | Es entspricht dem ein- bzw. ausgeatmeten Volumen. Bei normaler Atmung in Ruhe beträgt es etwa 0,5 Liter Luft. |
Inspiratorisches Reservevolumen | IRV | Dies ist das Volumen, das nach normaler Einatmung noch zusätzlich eingeatmet werden kann (etwa 3 Liter Luft). |
Expiratorisches Reservevolumen | ERV | Es ist das Volumen, das nach normaler Ausatmung noch zusätzlich ausgeatmet werden kann (etwa 1,7 Liter Luft). |
Der Patient atmet über ein Mundstück in das Spirometer ein und aus. Dabei erhält er von einer erfahrenen, medizinisch geschulten Kraft klare und deutliche Anweisungen, die er möglichst genau befolgen sollte. Die strikte und disziplinierte Einhaltung der Anweisungen ist deshalb wichtig, weil es sonst zu falschen Messergebnissen und damit wiederum zu falschen Rückschlüssen bei der Behandlung kommen könnte. Die Untersuchung hängt somit maßgeblich von der guten Mitarbeit des Patienten ab. Für die Erfassung der Normwerte und damit auch für die Ermittlung einer korrekten Lungenfunktionsuntersuchung nach GLI sind die Variablen Alter, Größe, Geschlecht und ethnische Gruppe zu erheben. Die lower limit of normal-Werte (LLN) sind zudem für alle ethnischen Gruppen auch alterskorrigiert.
Im Rahmen einer Lungenfunktionsprüfung werden bei der Auswahl der GLI-Sollwerte folgende Messgrößen berücksichtigt: FVC, FEV1, FEV1/FVC, FEF25%-75%, FEF75%FVC, FEV0,75, FEV0,75/FVC, MEF25%FVC.
Es kommt bei LUFU-Messungen immer wieder vor, dass Patienten das forcierte Ausatmen verzögert beginnen. Dadurch muss der Nullpunkt auf der Zeitachse entsprechend angepasst werden um die Berechnung des FEV1 nicht zu verfälschen. Dies geschieht durch eine Rückkalkulation, bei der ein neuer Nullpunkt bestimmt wird. Die maßgeblichen Kriterien für die Neuberechnung des Nullpunkts auf der Zeitachse sind: Expiratorisches Volumen <5% oder bereits ausgeatmetes Volumen in der ersten Sekunde unter 150ml.

Abbildung 2: Normale Messung (blaue Linie) und Messung mit deutlich erkennbarer Verzögerung (rote Linie)
Bevor ein Atemmanöver durchgeführt wird, kann eingestellt werden, wie viele Ruheatemzüge vor dem Atemmanöver der Proband durchführen soll. Das System gibt einen Hinweis, wenn die Ruheatmung zu gering ist und fordert den Patienten auf tiefer ein- und auszuatmen.

Abbildung 3: Hinweis bei zu flacher Ruheatmung
Sobald der Patient drei reproduzierbare Messungen durchgeführt hat, erscheint der Hinweis, dass die Messreihe beendet werden kann. Auf Empfehlung der deutschen Atemwegsliga und der ATS sollen mindestens 3 vergleichbare Messungen durchgeführt werden, damit eine Aussage zur Qualität und Mitarbeit des Patienten getroffen werden kann. Nach jeder Messung wird nun zunächst überprüft, ob schon 3 Messungen vorliegen. Ist dies der Fall werden die Werte von FVC, FEV1 und PEF zueinander geprüft, ob sie in den eingestellten Grenzen liegen. Die Grenzen liegen für FVC und FEV1 bei einem Wert von 5% zueinander. Liegen die 3 besten Messungen zueinander innerhalb der vorgegebenen Grenzen, so erscheint die Verlaufskontrollanzeige mit einem Hinweis, dass die Messreihe nun beendet werden kann. Diese 3 besten Messungen können sowohl für die Referenzmessungen als auch für die Spasmolyse-Messungen ausgedruckt werden.

Abbildung 4: Hinweis beim Vorliegen von drei reproduzierbaren Messungen
Hinweise zu den Einstellungen für diese Funktion finden sich im Kap. 7.5 (a: Reproduzierbarkeit).
Fließt in die Formel für die Berechnung der FEV1 das Alter des Patienten mit ein, so kann das Lungenalter anhand eines Sollwertvergleichs ermittelt werden. Mit zunehmendem Lebensalter nimmt der FEV1 ab. So hat z.B. ein 75jähriger nur noch etwa 70% des FEV1 eines 25jährigen. Es gilt zu berücksichtigen, dass nicht für jeden Sollwertautor das Lungenalter bestimmt werden kann, nämlich dann, wenn die Formel für FEV1 nicht vom Alter abhängig ist.

Abbildung 5: Berechnung des spirometrischen Lungenalters
Der Miller-Quadrant (engl. Miller´s Prediction Quadrant) stellt ein einfaches Prognoseinstrument dar, das die Wahrscheinlichkeit für das Vorliegen einer Abnormität und ihres Schweregrads angibt. Das Diagramm wird in vier Quadranten unterteilt: Verschlusskrankheit, Restriktive Erkrankungen, obstruktive / restriktive Erkrankung oder normal.

Abbildung 6: Darstellung der Messergebnisse im Miller-Quadrant
Die Messergebnisse werden der entsprechenden Vorhersage gemäß im jeweiligen Quadranten dargestellt.
Die Ergebnisse des Atemstoßtests werden als Fluss-Volumen-Kurve dargestellt. Diese Darstellung hat den Vorteil, dass sofort die Mitarbeit des Patienten beurteilt werden kann und es wird sofort ersichtlich, ob eine Ventilationsstörung vorliegt. Zur besseren Vergleichbarkeit mehrerer Messungen, die bspw. mit dem gleichen Patienten durchgeführt wurden, wurde von der American Thoracic Society eine genau definierte Form, die sog. 2:1-Darstellung für die Fluss-Volumen-Kurve gefordert.
Dabei werden 2 Liter auf der y-Achse und 1 Liter auf der x-Achse abgebildet. Diese 2:1-arstellung kann in custo diagnostic ausgewählt und entsprechend ausgedruckt werden (s. Abb.7).
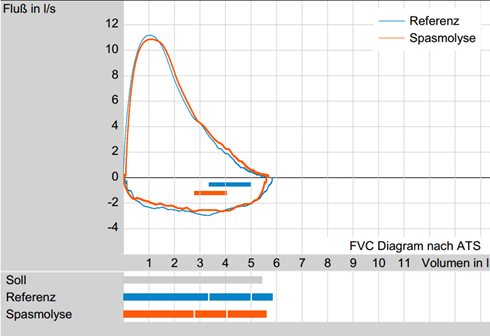
Abbildung 7: Fluss-Volumen-Diagramm nach ATS (2:1-Darstellung)
Eine weitere, ebenfalls in custo diagnostic umgesetzte Vorgabe nach ATS ist, dass das expiratorische Volumen-Zeit-Diagramm über einen Zeitraum von 6 Sekunden dargestellt wird (s. Abb. 8).

Abbildung 8: Volumen-Zeit-Diagramm nur expiratorisch
Für das Qualitätsmanagement wird von ATS gefordert, dass bei einer Kalibrierung des Spirometers das Datum, das Kalibrierungsergebnis und die Person, die die Kalibrierung durchgeführt hat protokolliert werden (Miller et al., 2005). Diese Informationen werden in custo diagnostic zusammen mit dem Volumen der Kalibrierpumpe erfasst und gespeichert und können jederzeit unter der Option „Kalibrierungen“ abgerufen und auch ausgedruckt werden.
Die Integration des GLI als Sollwertautor wurde maximal leileitlinienkonform umgesetzt. Neben der bisher bekannten Farbgebung für Referenz- (blau) und Spasmolyse-Messung (rot) sind die Farben für die Darstellung des LLN (grün) und für den z-Score (grün / orange) neu hinzugekommen. Im Folgenden wird exemplarisch durch eine Spirometrie nach GLI geführt, um die Neuerung zu erläutern.
EKGS unterstützt bei der Durchführung einer Untersuchung durch eine Sollwertkurve, an der man sich orientieren kann, ob ein Patient innerhalb oder außerhalb der Norm liegt. Diese Sollwertkurve wird basierend auf PEF und MEF75, 50, 25 konstruiert. Bei GLI sind diese Werte irrelevant, wobei sich gelegentlich in anderen Softwaren eine Hüllkurve, die auf PEF basiert findet. Das ist dem Aspekt „Orientierung“ geschuldet, ist aber, da diese Hüllkurve auf einem anderen Sollwertautor beruht, irreführend und die Leitlinienautoren raten sogar von dieser Vorgehensweise ab, da die Kombination von zwei Sollwertautoren in einer Untersuchung eine eingeschränkte und schwierig zu interpretierende Aussagekraft besitzt und daher fragwürdig ist.
Zulässig ist es jedoch, wenn aus dem Verlauf einer gedachten Linie eine Orientierungshilfe konstruiert wird, die sich aus FVC und der Grenze von FEF25-75 ergibt. Messungen, deren Verlaufskurven sich über oder im Korridor der LLN-Balken befinden können als akzeptabel betrachtet werden (s. Abb. 9). Sobald mindestens 2 reproduzierbare Messungen erzielt wurden, wird der entsprechende Hinweis gebracht und die Untersuchung kann beendet werden.

Abb. 9: Sollkurve konstruiert aus FVC und FEF25-75 mit LLN-Balken
Abhängig davon, in welcher Phase der Untersuchung man sich befindet werden die Messergebnisse verschiedenartig dargestellt. In der Referenzmessung zeigen die Balken unterhalb der Fluss-Volumen-Kurve, die Ergebnisse für FEV1, FVC und FEV1/FVC an.
Die blauen Pfeile markieren die jeweiligen Ergebnisse der Referenzmessung. In der Messwertetabelle werden neben den Sollwerten und den erzielten Messwerten sowie deren prozentualen Abweichungen auch die Ergebnisse für den z-Score angegeben.
Ist der z-Score im Sollbereich wird das jeweilige Ergebnis mit einem grünen Quadrat gekennzeichnet, ist er unterhalb des LLN (also unterhalb von -1,645) wird dies durch ein orangefarbenes Quadrat hervorgehoben. Die Ergebnisse der Spasmolysemessung werden vergleichbar der Referenzmessung dargestellt, es werden lediglich andere Farben (rot) verwendet (s. Abb. 10).

Abb. 10: Ergebnisdarstellung Referenz und Spasmolysemessung mit GLI
Eine Neuheit in der custo diagnostic ist es, dass die Software dem Arzt einen umfassenden Blick auf die Messergebnisse der spirometrischen Untersuchung liefert und die Kriterien der Bewertung erläutert werden. Es sind vier verschiedene Befundungsoptionen wählbar (s. Abb.11):
Für jede der gewählten Optionen werden die patientenspezifischen Ergebnisse berechnet und dargestellt.
1 Befundhinweis wie bisher, mit 70%-Regel für FEV1/FVC und 80%-Regel für IVC und FVC

Abb. 11: Befundungsoptionen
Die klinische Bewertung einer Spirometrie basiert auf den patientenspezifischen Sollwerten bzw. auf deren Abweichung davon. Liegt bspw. das Messergebnis für FEV1 (FVC) zwischen 40% und 60% vom Sollwert besteht der Verdacht auf eine mittelschwere Obstruktion (Restriktion).
Bei der arbeitsmedizinischen Beurteilung sind die Grenzen etwas weiter nach oben verschoben und es liegt eine mittelschwere Obstruktion (bzw. Restriktion) dann vor, wenn FEV1 (bzw. FVC) zwischen 55% und 85% vom Sollwert hat. Diese Befunderläuterungen unterstützen den Arzt bei der leitliniengemäßen Beurteilung eines Patienten. Sie sind zum Befund aufrufbar (Sollwertautor: GLI) unter „Optionen“ >> „Erläuterungen“ und geben neben der klinischen und arbeitsmedizinischen Beurteilung auch Hinweise für die COPD-Grenzwerte gemäß GOLD (s. Abb.12).

Abb. 12: Befundungerläuterung gem. Leitlinie bei Sollwertautor GLI
Die Ausdruckoptionen wurden überarbeitet und erweitert. Folgende Neuerungen sind hinzugekommen:
Der Menüpunkt „Einstellungen“ wurde um einige Funktionen erweitert. So kann man nun unter „Menü/Funktionen“ die Kriterien für die Reproduzierbarkeit einer Messung einsehen und gegebenenfalls auf einfache Art und Weise anpassen. In untenstehender Abbildung ist ersichtliche welche Parameter hier relevant sind (s. Abb. 13).

Abb. 13: Einstelloptionen für die Kriterien der Reproduzierbarkeit
Im Menüpunkt „Diagnostik“ >> „Parameter“ können die Parameter ausgewählt werden, die am Bildschirm dargestellt werden sollen. Es sind maximal 7 Parameter möglich und die Auswahl kann für jeden Sollwertautor separat getroffen werden.
Ferner kann festgelegt werden, nach welchem Parameter die „beste Messung“ festgestellt wird. Zur Auswahl stehen die Parameter IVC, FVC, FEV1 sowie die Summe aus FEV1 und FVC. Es hat sich gezeigt, dass letzterer besonders aussagekräftig ist (s.a. Abb. 14).

Abb. 14: Optionen für Messwertdarstellung und für die Bestimmung des besten Werts
Im Menüpunkt „Diagnostik“ >> „Parameter“ kann die Darstellung der Fluss-Volumen-Kurve eingestellt werden. Möglich ist die Darstellung gemäß ATS (2:1 Darstellung) oder sie ist automatisch skalierbar. Bei letzterem wird die Skalierung der x-Achse entsprechend FVC angepasst (s. a. nebenstehende Tabelle und Abb. 15).
Volumen FVC [L] | Skalierung x-Achse [L] |
< 3 | 0-4 |
3-5 | 0-6 |
> 5 | 0-8 |

Abb. 15: Einstellungsoptionen für die Fluss-Volumen-Kurve
Unter den Methoden zur Lungenfunktionsprüfung hat die Spirometrie eine herausragende Stellung, da sie einfach durchzuführen und Ventilationsstörungen mit ihr gut auszuschließen sind. Natürlich darf der fehlende Nachweis einer Ventilationsstörung nicht generell dazu führen, eine Lungenfunktionsstörung auszuschließen. Zudem liefert die Spirometrie lediglich eine Momentaufnahme einer z.T. krankheitsbedingt schwankenden Ventilationsfunktion.
Die internationale task force der ATS/ERS hat einen vereinfachten Ablauf zur Umsetzung der Lungenfunktionsprüfung für die klinische Praxis veröffentlicht. Hierbei bilden VC, FEV1, FEV1/VC und TLC die relevanten Parameter. Eine normale relative Einsekundenkapazität (FEV1/VC) schließt bei zusätzlich normaler Vitalkapazität (VC) eine Ventilationsstörung aus (Bösch & Crie, 2013).
Um weiterführend eine pulmonal-vaskuläre Störung auszuschließen ist eine Diffusionstestung notwendig, die auch bei der Differenzierung einer Restriktion hilft und in Fällen einer Obstruktion Hinweise auf das Vorliegen eines Emphysems oder eines Asthma bronchiale geben kann.

Abbildung 16: Vereinfachter Lungenfunktionsalgorihtmus für die klinische Praxis (nach Criée et al. 2015)
Ende 2012 veröffentlichte die gemeinsame Taskforce der European Respiratory Society (ERS)/ „Global Lung Initiative“ neue Referenzwertempfehlungen für die Spirometrie, die nach fünfjähriger Arbeit auf der Basis der Auswertungen umfangreichen Studienmaterials entstanden. Dabei kamen über 97.000 Spirometrien von gesunden Nichtrauchern (55,3% Frauen) zur Auswertung, wobei die Untersuchung über 57.000 Kaukasier (einschl. Europäer) umfassten.
Eine wichtige Erkenntnis dabei war, dass die wichtigsten spirometrischen Parameter, wie die forcierte Vitalkapazität (VC) und die Sekundenkapazität (FEV1), im mittleren höheren Lebensabschnitt ca. 10% höher lagen, als nach den bisherigen Referenzwert-Empfehlungen. Das heißt, dass die häufig geübte Praxis einen Lungenfunktionswert dann als pathologisch zu betrachten, wenn er weniger als 80% des Sollwertes (z.B. bei EGKS) beträgt, nur für Patienten bis zum 40igsten Lebensalter vertretbar ist. Der untere Grenzwert, der über die Beurteilung "normal" oder "pathologisch" entscheidet (auch Lower Limit of Normal LLN genannt), liegt z.B. bei 80-Jährigen unterhalb von 70 % des alten Sollwertes, was früher also fälschlich als pathologisch angesehen wurde. Da nach diesen Daten die Grenze zwischen "normal" und "pathologisch", ausgedrückt in Prozenten des Sollwertes, altersabhängig ist, wurde ein Parameter gesucht, der diese Grenze altersunabhängig angibt. Dies ist der sogenannte "z-Score", der alters- und geschlechtsunabhängig angibt, wieweit sich der gemessene Wert vom Mittelwert und von der unteren Normalgrenze (auch Lower Limit of Normal – LLN - genannt) entfernt befindet.
Ein Nebeneffekt der Referenzwerte nach GLI ist die Bestätigung auch älterer Normalwerte, dass die Definition der COPD nach den GOLD-Leitlinien pathophysiologisch falsch ist, da die Altersabhängigkeit nicht berücksichtigt wurde. Das führt zu einer Überschätzung der COPD-Diagnosen in der älteren Bevölkerung (Atemwegsliga, 2015).
Die Software „Lungenfunktion“ als Bestandteil der custo diagnostic setzt die Vorgaben nach GLI und ATS leitliniengemäß um.
„Abschließend sein nochmals erwähnt, dass die Aussagefähigkeit der einzelnen Untersuchungen in hohem Maße von der Durchführung bzw. der Mitarbeit der Patienten abhängt und sich durch einen guten Informationsfluss bzgl. der klinischen Umstände, Anamnese und weiterer kardiopulomnaler Untersuchungsergebnisse steigern lässt“ (Bösch & Criée, 2013, S.164).
Wichtiger Hinweis:
Die hier zur Verfügung gestellten Inhalte wurden nach bestem Wissen und Gewissen zusammengestellt. Für Schäden, die aus der Verwendung der hier enthaltenen Informationen resultieren wird keine Verantwortung übernommen. Sämtliche Haftungsansprüche sind unwirksam. Die Leser werden aufgefordert, die Richtigkeit aller produktbezogenen Informationen zu überprüfen.
Atemwegsliga (2015): Spirometrie 2014: Welche Konsequenzen erfordern die neuen Spirometrie-Normwerte? Quelle: http://www.atemwegsliga.de/aktuell/items/spirometrie-2014-welche-konsequenzen-erfordern-die-neuen-spirometrie-normwerte.html (abgerufen am 04.12.2015)
Bösch , D. & Criée, C.-P. (2013): Lungefunktionsprüfung. Durchführung – Interpretation – Befundung. 3. vollständig überarbeitete und erweiterte Auflage. Springer Verlag. 196 S.
Criée, C.-P., X. Baur, D. Berdel, D. Bösch, M. Gappa, P. Haidl, K. Husemann, R.A. Jörres, H.-J. Kabitz, P. Kardos, D. Köhler, H. Magnussen, R. Merget, H, Mitfessel, D. Nowak, U. Ochmann, W. Schürmann, H.-J. Smith, S. Sorichter, T. Voshaar, H. Wort. (2015): Leitlinie zur Spirometrie. Leitlinie der Deutschen Atemwegsliga, der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin und der Deutschen Gesellschaft für Arbeitsmedizin und Umweltmedizin zur Spirometrie. Pneumologie 2015; 69: 147-164
Quanjer, P.H., Stanojevic, S., Cole, T.J., Baur, X., Hall, G.L., Culver, B.H., Enright, B.L., Hankinson, J.L., Ip, M.S.M., Zheng, J. Stocks, J. (2012): Multi-ethnic reference values for spirometry for the 3–95-yr age range the global lung function 2012 equations. Europ. Respirat. Journal (40): 1324–1343
Lehnert, M., Hoffmeyer, F., Walther, J.W., Merget, R., Bünger, J, Brüning, T. (2015): Neue Referenzwerte für die Lungenfunktion. IPA-Journal 01/2015. S.14-17
Mannino, D.M. Buist, A.S. & W.D. Vollmer (2007): Chronic obstructive pulmonary disease in the older adult: what defines abnormal lung function? Thorax 62(3): 237-41.
Marek W, Marek E, Mückenhoff K, Smith HJ, Kotschy-Lang N, Kohlhäufl M. (2009): Lungenfunktion im Alter - Brauchen wir neue Referenzwerte? Pneumologie 2009, 63: 235–243.
Miller, M.R., R. Crapo, J. Hankinson, V. Brusasco, F. Burgos, R. Casaburi, A. Coates, P. Enright, C.P.M. van der Grinten, P. Gustafsson, R. Jensen, D.C. Johnson, N. MacIntyre, R. McKay, D. Navajas, O.F. Pedersen, R. Pellegrino, G. Viegi und J. Wanger (2005): General considerations for lung function testing. SERIES "ATS/ERS TASK FORCE: STANDARDISATION OF LUNG FUNCTION TESTING". Edited by V. Brusasco, R. Crapo and G. Viegi.Number 1 in this Series. Eur. Respir. J. 26: 153–161.